NK细胞,也称自然杀伤细胞(Natural Killer Cell),来源于骨髓淋巴样干细胞,其分化、发育依赖于骨髓及胸腺微环境,主要分布于骨髓、外周血、肝、脾、肺和淋巴结,能够产生促炎细胞因子、杀死被病毒感染的细胞或癌细胞。在20年前治疗晚期白血病患者过程中,NK细胞介导的免疫疗法已成为一种安全有效的疗法。随着时间的推移、医学研究的深入、医疗技术的发展,有关NK细胞的抗癌研究呈指数增长,成为免疫疗法创新的主要领域。
2020年9月15日,在Nature Reviews Clinical Oncology发表的一篇题为“Exploring the NK cell platform for cancer immunotherapy”的综述中,来自美国明尼苏达大学的两位科学家介绍了多种靶向人类癌症的NK细胞疗法以及增强体内NK细胞活性的方法,并为NK细胞疗法研究确定了未来的方向。

NK细胞具有细胞毒性活性,功能与CD8 T细胞最为相似。包括脾脏、肝脏、次级淋巴器官、胸腺、肠、扁桃体和子宫都是NK细胞的发育部位。
与B细胞和T细胞不同,NK细胞是一类无需预先致敏就能非特异性杀伤肿瘤细胞和病毒感染细胞的淋巴细胞,表面标志的特异性是相对的,是表达激活受体和抑制受体的随机组合。通过不同受体表达的刺激信号与抑制信号的平衡使NK细胞表现出对靶细胞的应答或耐受。 NK细胞直接从骨髓中衍生,其发育成熟依赖于骨髓的微环境。淋巴结和骨髓中也有NK活性,但水平较外周血低。 供体来源的传统细胞疗法仍然具有若干障碍,“现货型”产品对于实现过继性NK细胞疗法的广泛获得至关重要。原因有:(1)与T细胞不同,NK细胞不一定需要通过MHC分子呈递抗原才能识别和杀死靶细胞;(2)可以选择NK细胞来避免抑制性受体介导的抑制作用;(3)NK细胞来自自体环境中以前未经历过癌症诱导的免疫抑制的细胞。 目前临床上正在测试多种来源的治疗性NK细胞,包括自体NK细胞和替代性NK细胞。替代性NK细胞的主要来源于脐带血、干细胞来源、细胞因子诱导的记忆样和嵌合抗原受体(CAR)。其中,由于细胞分离、转导和扩增过程中面临的挑战,原代NK细胞不是生成CAR细胞产物的理想底物。因此,当前CAR-NK细胞的临床试验主要集中在干细胞或祖细胞来源的产品上。1.自然杀活性:无MHC限制,不依赖抗体,通过释放后穿孔素和颗粒酶或通过死亡受体杀死肿瘤细胞。
(1)非特异性识别靶细胞:包括肿瘤细胞、病毒感染细胞、较大的病原体(如真菌和寄生虫)、同种异体移植的器官、组织等。
(2)杀伤介质:主要有穿孔素、NK细胞毒因子和TNF等。2.通过分泌细胞因子和趋化因子扮演免疫系统的调节细胞角色,激活T细胞等的杀伤作用,发挥调节免疫和造血作用以及直接杀伤靶细胞的作用。3.形成抗体依赖的细胞介导的细胞毒性作用(ADCC),B细胞找到癌细胞时,把特异性IgG抗体留在癌细胞身上作为标记提醒NK细胞,NK细胞可以识别并消除肿瘤或病毒感染的细胞,迅速溶解肿瘤细胞。
1986年Karre提出“丧失自我”(missing-self)假说,认为NK细胞是搜寻、攻击缺乏“自我”(absence self)的。主要指自身MHCI类分子。由于后者在体内绝大多数细胞表达,抑制性受体KIR和KLR的存在,有效地阻止了NK细胞对正常自身组织细胞的攻击。在肿瘤免疫、抗病毒感染免疫及清除非己细胞中,NK细胞与CTI“分工把关”,分别构成了第一道和第二道免疫杀伤防线,使机体的免疫监控机制得以完善。 进入肿瘤微环境(TME)后,NK细胞可以通过“missing-self”机制杀死癌细胞。NK细胞的激活被抑制受体与MHC-I(人类中称为HLA-I)分子的结合所抑制。但是,许多癌细胞下调MHC-I分子的表达来逃避CD8 T细胞的检测,NK细胞可以识别并对这种“missing-self”表型的细胞产生应答,最终导致靶细胞的裂解(图1)。因此,在由于MHC-I下调而T细胞不能识别癌细胞的情况下,NK细胞具有治疗潜力。
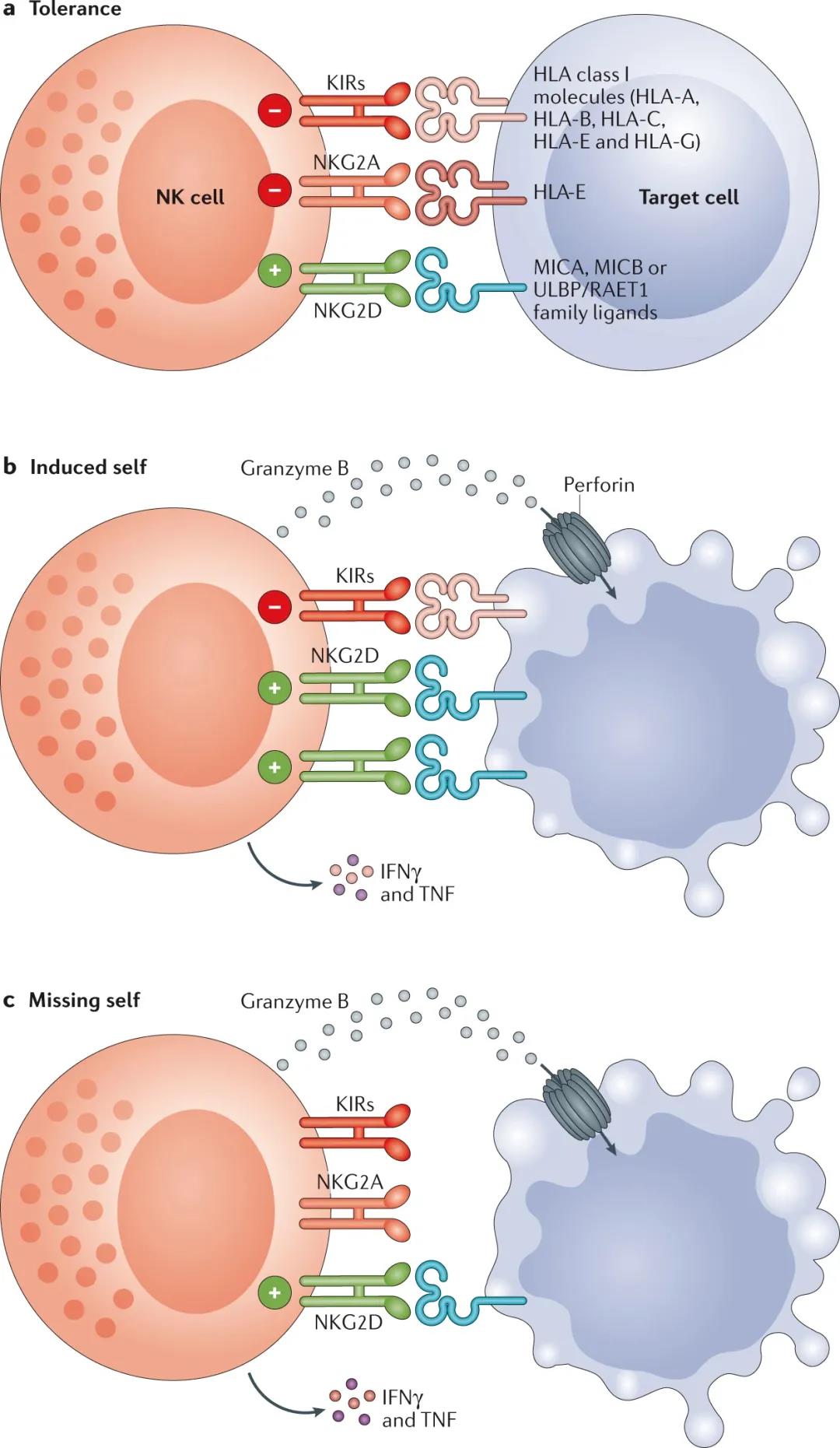
图1 NK细胞通过平衡信号对病毒感染和转化细胞产生应答(来源:Nature Reviews Clinical Oncology)
机制二 抗体依赖性细胞介导的细胞毒作用(ADCC)
抗体依赖的细胞介导的细胞毒性作用(ADCC),是指抗体的Fab段结合病毒感染的细胞或肿瘤细胞的抗原表位,其Fc段与杀伤细胞(NK细胞、巨噬细胞等)表面的FcR结合,介导杀伤细胞直接杀伤靶细胞。
作用机制有3种:
(1)穿孔素、颗粒酶作用途径
穿孔素是储存于胞浆颗粒内的细胞毒性物质,其生物学效应与补体膜攻击复合物类似。在钙离子存在的条件下,可在靶细胞膜上形成多聚穿孔素“孔道”,使水电解质迅速进入胞内,导致细胞崩解破坏。颗粒酶就是丝氨酸蛋白酶,可循穿孔素在靶细胞膜上形成的“孔道”进入胞内,通过激活凋亡相关的酶系统导致靶细胞凋亡。
(2)Fas与FasL作用途径
活化的NK细胞表面可表达FasL,当NK细胞表达的FasL与靶细胞表面的相应受体Fas(CD94)结合后,可在靶细胞表面形成Fas三聚体,从而使其胞浆内的死亡结构域相聚成簇,后者与Fas相关死亡结构域蛋白(FADD)结合,进而通过募集并激活caspase8,通过caspase级联反应,最终导致靶细胞死亡。
(3)TNF-α与TNFR-I作用途径
TNF-α与FasL的作用类似,它们与靶细胞表面的相应受体,即I型TNF受体(TNFR-I)结合后,可使之形成TNF-R三聚体,从而导致胞浆内的死亡结构域相聚成簇,募集死亡结构域蛋白(FADD)结合,进而通过募集并激活caspase8,最终使细胞死亡。
NK细胞通过直接诱导细胞毒性,产生促炎细胞因子(包括IFNγ和TNF)对转化细胞产生应答。这些多效蛋白不仅能增强CD8 T细胞的应答能力,还对癌细胞具有有效的抗增殖、抗血管生成和促凋亡作用。
大量增加NK细胞毒性和寿命的方法也在临床研究中,包括基于细胞因子的药物、NK细胞衔接器分子和免疫检查点抑制剂等。
1.细胞因子
IL-2和IL-15被鉴定为提高NK细胞活性的关键细胞因子。在过去10年中,IL-15逐渐取代了IL-2。在黑色素瘤、结直肠癌、淋巴瘤和肺癌等癌症同源小鼠模型上进行的初步研究中,rIL-15具有良好的耐受性,调节NK细胞和CD8 T细胞群的扩增,促进肿瘤消退并降低转移。而且rIL-15既可以作为单一疗法,也可以作为过继细胞疗法的佐剂。除rIL-15外,目前还有其它几种利用IL-15的免疫刺激作用的方法正在进行临床测试(图2)。
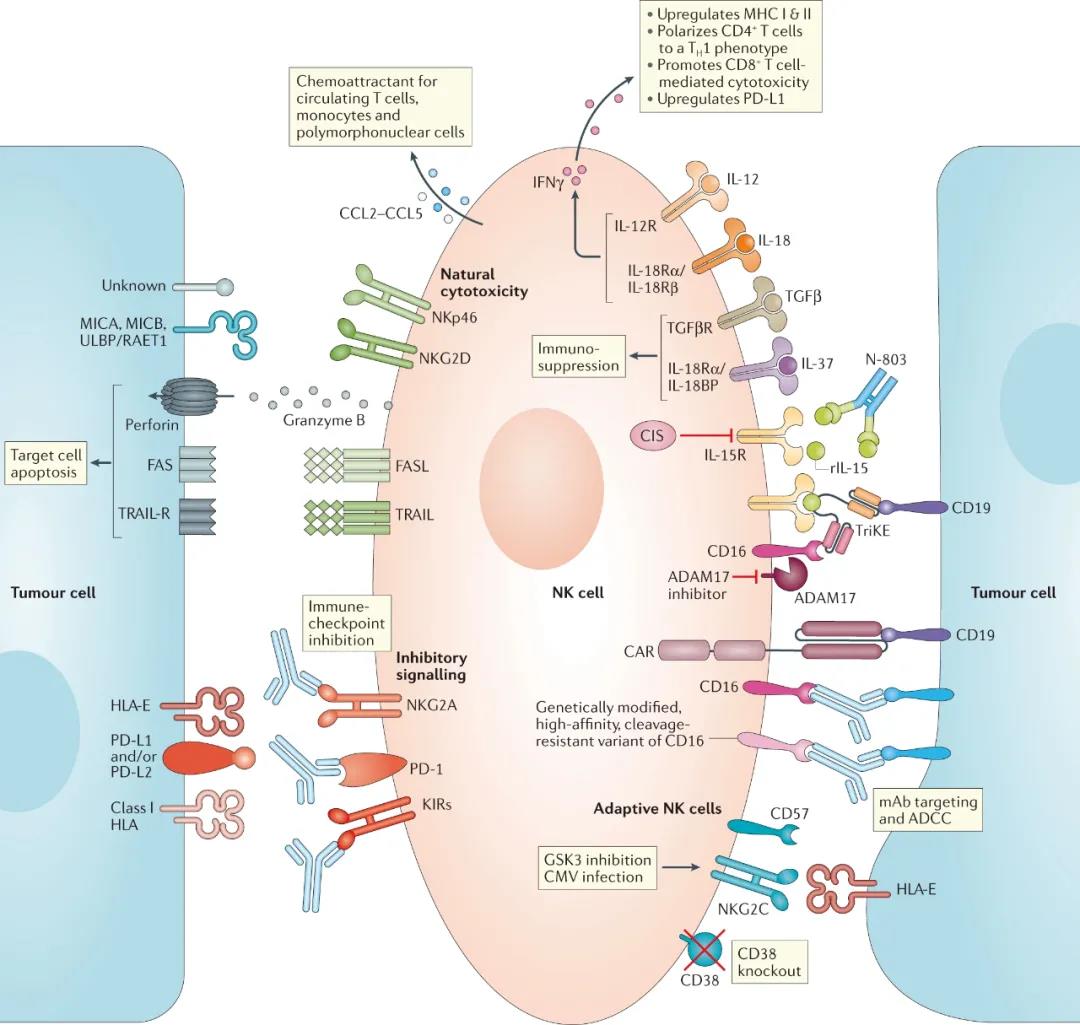
图2 增强NK细胞效应器功能的各种方法
(来源:Nature Reviews Clinical Oncology)
各种免疫逃逸机制限制了体内NK细胞与肿瘤细胞的结合程度,这是开发广泛有效的NK细胞疗法的主要障碍。许多研究小组开发出了能使肿瘤浸润性NK细胞以抗原特异性方式与肿瘤细胞接触的分子,来增加这些细胞的天然细胞毒性。所开发的分子通常是由多个抗原靶向结构域(通常为scFvs)组成的双特异性或三特异性衔接蛋白,一个结构域靶向NK细胞激活受体,另一个结构域与特定的肿瘤相关抗原结合。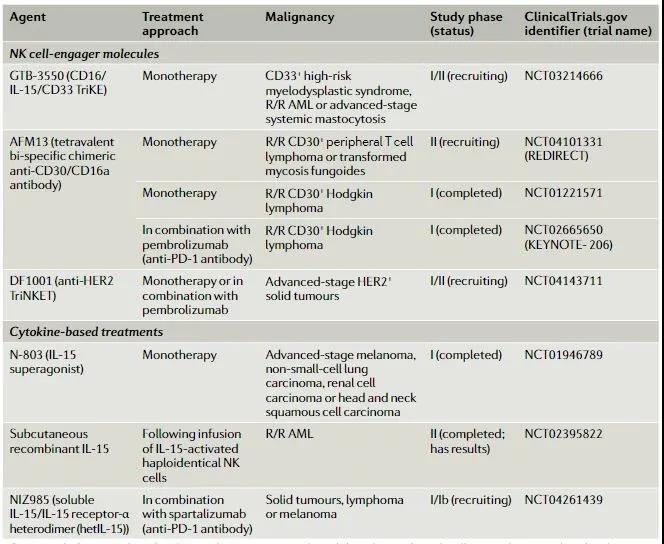
(来源:Nature Reviews Clinical Oncology)
在PD-L1+三阴性乳腺癌和PD-L1-白血病的临床前模型中,NK细胞已被确定为PD-L1抗体诱导的细胞毒性的关键介质。而且在多种人类癌症TME中的NK细胞上,PD-1表达发生上调。此外,在几种胃肠道癌中,NK细胞上PD-1较高水平的表达与患者预后不良相关,这表明了靶向内源性或过继性NK细胞上的PD-1的合理性。 淋巴细胞激活基因3(LAG-3)是一种免疫检查点受体,在包括NK细胞、活化的T细胞、B细胞和浆细胞样树突细胞在内的多种白细胞中广泛表达,并且与MHC II类分子结合后可诱导抑制性信号传导。临床前证据表明,LAG-3与PD-1协同调节肿瘤的免疫逃逸,而LAG-3抑制可增强T细胞介导的抗癌免疫力。但是,LAG-3在调节NK细胞介导的抗肿瘤免疫中的作用尚不清楚,仍缺乏有关LAG-3抑制对人NK细胞影响的研究。来自鼠NK细胞的研究数据表明,LAG-3在介导对肿瘤细胞系的细胞毒性中具有积极作用(表明LAG-3可能在小鼠NK细胞中充当激活受体),这一领域还需要进一步的研究。 TIGIT是NK细胞和T细胞表达的一种抑制性受体,具有Ig和ITIM结构域。TIGIT已被发现在人肿瘤浸润性NK细胞中过表达。在多种小鼠模型中,抑制TIGIT可逆转NK细胞的耗竭并促进NK细胞依赖性抗肿瘤免疫。 T细胞免疫球蛋白粘蛋白受体3(TIM-3)是另一种具有抑制特性的免疫检查点蛋白,由包括NK细胞在内的各种白细胞表达,并与配体Galectin-9(在人类肿瘤中表达)结合。在一些研究中,肺癌患者NK细胞上TIM-3表达的增加预示了不良的预后,而且在离体NK细胞中抑制TIM-3可增强其细胞毒性和IFNγ的产生。在晚期黑色素瘤患者NK细胞中抑制TIM-3也具有相似的结果。 NK细胞疗法是指从人体血液当中抽取50ml,把极少量的NK细胞分离出来再扩增培养,使其数量增加到原来的1000倍,数量达到10亿~50亿,再回输体内,大量的NK细胞会随着血液全身循环3000次到4000次,把体内的癌细胞,老化细胞,病变细胞,细菌病毒等杀灭一遍,从而达到防癌抗癌,抗衰老,提升免疫力,少生病或不生病的目的。
NK细胞疗法的发展注重于两个方面:
(1)优化用于过继转移的治疗性NK细胞的来源;
(2)增强NK细胞的体内毒性和持久性。
NK细胞免疫疗法具体有以下6大优势:
1.免疫细胞治疗是继手术、化疗和放疗之后的第四种治疗方法。NK细胞治疗配合放化疗,可以有效清除手术不能完全切除的肿瘤细胞;
2.NK细胞治疗联合放化疗,可以提高放化疗的疗效,降低副作用;
3.对于不适合做手术或者放化疗的晚期癌症患者,NK细胞治疗是其较好的选择;
4.术后定期采用NK细胞治疗,可以预防癌症的复发和转移;
5.减缓癌性疼痛,改善睡眠,提高患者生命质量,延长患者的生命周期;
6.亚健康人群,采用NK细胞治疗可以降低患癌风险。
经研究发现缺乏NK细胞的人罹患肿瘤的机率就会相对增加。增加NK细胞的活性亦会减低罹病的机会,大量注入高活性的NK细胞会降低疾病的发生。让人体NK细胞恢复到高水准的活性、数量,是癌症及慢性病患者最好的治疗方法。
NK细胞疗法正逐渐成为一个非常有前途的临床研究领域,但仍然有许多难题需要解决,如TME中的免疫抑制、NK细胞增殖和存活所必需的生长因子的缺乏等。未来的治疗方法不仅必须将NK细胞靶向肿瘤细胞,而且还必须通过增加这些淋巴细胞在体内的持久性,来最大限度地提高治疗性NK细胞产品的有效性。Myers, J. A., Miller, J. S. Exploring the NK cell platform for cancer immunotherapy. Nature Reviews Clinical Oncology (2020).











